Nachbetrachtung des 8. BVMed-Wunddialogs am 2. Februar 2024 in Berlin
Für die Erstattung der „sonstigen Produkte zur Wundbehandlung“ endet Anfang Dezember 2024 die Übergangsfrist. Um danach noch in der Gesetzlichen Krankenversicherung (GKV) erstattungsfähig zu sein, müssen Hersteller gesonderte Nutzennachweise für die Produkte erbringen. Der Wundversorgung stehe damit ein „spannendes Jahr“ bevor, sagte Juliane Pohl, Leiterin des Referats Ambulante Gesundheitsversorgung beim 8. Wunddialog des Bundesverbandes Medizintechnologie (BVMed) in Berlin. Denn gerade bei der Behandlung chronischer Wunden sind die geforderten Nutzennachweise nicht einfach zu erbringen. Die Teilnehmer und Teilnehmerinnen des Wunddialogs waren sich daher weitgehend einig, dass für diese Produkte als Nutzennachweis andere Endpunkte der Behandlung relevant sind als ausschließlich der vollständige Wundverschluss.
Stellungnahmen der Teilnehmer
Dr. Willi Schnorpfeil, Geschäftsführer von „Value & Dossier“ in Eschborn, wies in seinem Einführungsvortrag darauf hin, dass durch das erforderliche Nutzenbewertungsverfahren beim Gemeinsamen Bundesausschuss (G-BA) die „sonstigen Produkte zur Wundbehandlung“ faktisch von der Erstattung in der GKV ausgeschlossen werden, sofern kein Nutzennachweis nach den Kriterien des G-BA erbracht werden kann. In Zukunft werden neue sonstige Produkte zur Wundbehandlung erst erstattungsfähig, wenn sie in die Anlage V der Arzneimittelrichtlinie nach einer Nutzenbewertung aufgenommen werden. Anders als bei den Arzneimitteln fehle es bei diesem Verfahren beim G-BA aber an Transparenz. Das neu eingeführte Beratungsverfahren für Unternehmen biete zwar die Chance, mehr über die Bewertungskriterien und die Anforderungen zu erfahren, es fehle aber eine Anhörung nach dem Beschluss des G-BA – und damit die Möglichkeit, auf die Bewertung zu reagieren. Schnorpfeil erläuterte eine systematische Literaturrecherche seines Teams zu möglichen Surrogatparametern, also Ersatzgrößen für den Wundverschluss. Als Ergebnis habe sich aus den zugrunde liegenden Studien ein sehr stabiler statistischer Zusammenhang zwischen Wundheilung und der prozentualen Wundflächenreduktion ergeben. Bei den Indikationen diabetisches Fußulcus und venöses Beinulcus habe sich nach vier Wochen aufgrund der prozentualen Wundreduktion eine sehr gute Vorhersage treffen lassen, ob am Ende eine Grundheilung zu erzielen sei. Daher sei aus seiner Sicht „die prozentuale Wundflächenreduktion durchaus ein valider Surrogatparameter“, der bei diesen Indikationen eingesetzt werden und für einzelne Produkte gelten könne, die nur phasenweise im Rahmen der Wundbehandlung eingesetzt werden.
Prof. Dr. Martin Storck, Direktor der Klinik für Gefäß- und Thoraxchirurgie des Städtischen Klinikums Karlsruhe, wies auf methodische Probleme bei Studien zum Nutzennachweis von Wundauflagen hin. Als Beispiel nannte er die DiaFu-Studie, eine großen randomisierten kontrollierten Studie zur Unterdruck-Wundtherapie (NPWT) beim diabetischen Fußsyndrom. Hier habe es zehn Jahre vom Studienbeginn bis zur Entscheidung des G-BA gebraucht, ob das nicht erwartete Studienergebnis – in beiden Armen wurde der primäre Endpunkt bezüglich der Wundverschlussraten nicht erreicht – überhaupt eine Aussage über den Vorteil einer der beiden Verfahren ermögliche. Generell müsse bei den jetzt definierten „sonstigen Produkten“ zur Wundbehandlung darauf geachtet werden, ob und wie ein Produkt überhaupt zum angestrebten Endpunkt Wundverschluss in Beziehung stehe. Im 2023 veröffentlichen IGES-Papier wurde die verfügbare Evidenz von silberhaltigen Wundauflagen bewertet und die möglichen Endpunkte für Studien, die diese Produktklasse betreffen, definiert. Ein „typisches Problem bei der Wundbehandlung“ sei, dass es nicht den einen messbaren Parameter gebe, der eine eindeutige Zahl ergebe. Eine chronische Wunde sei weder eine Krankheit noch ein einheitliches Symptom. Es gehöre eine Vielfalt von Kausalitäten sowie die Komplexität der Grunderkrankungen dazu, die eine Konsequenz für die Therapie implizieren. Für randomisierte Studien bleibe dann nach den Definitionen von reproduzierbaren Einschlusskriterien oft nur ein sehr geringer Anteil von geeigneten Probanden übrig, die die Einschlusskriterien erfüllten. Daraus werde dann eine generelle Evidenz generiert, die aber häufig nicht gut auf die Gesamtheit der betroffenen Patienten und Patientinnen übertragbar sei. Die geforderte Evidenz für einen Nutzennachweis werde damit ad absurdum geführt. Nicht als primäre Endpunkte vom G-BA gewertet würden außerdem Fragen wie Infektionsvermeidung, Geruchsminderung, Schmerzreduktion, Lebensqualität oder etwa das Therapieziel, eine Extremität bei bestehender Wunde, wie beispielsweise einer trockenen Fersennekrose zu erhalten, anstatt zu amputieren. Das seien Endpunkte, die je nach Produkt auch als primäre Endpunkte von Studien infrage kämen. Da insgesamt schwer zu sagen sei, welche Maßnahmen auf dem Weg zur Wundheilung den einen entscheidenden Effekt hätten, müssten auch Zwischenziele und Surrogatparameter erfasst und bewertet werden – und sollten dann auch als „Nutzen“ vom G-BA anerkannt werden, sofern dieser eindeutig nachgewiesen wurde. Der Nutzennachweis sollte und könne sich nicht ausschließlich auf Wundheilungsraten beschränken, so Storck.
Inga Hoffmann-Tischner berichtete aus ihrer pflegerischen Wundbehandlung in Köln und Aachen und dem Alltag mit Wundpatienten und-patientinnen. Sie zeigte auf, wo und wie evidenzbasierte Medizin und Pflege lebbar gemacht werden und was das für Menschen mit chronischen Wunden bedeuten könne. Das ermögliche Patienten und Patientinnen Selbstmanagement, Wohlbefinden und Normalität – letztlich ein „Leben mit der Wunde“. Sie arbeite in einem Spannungsfeld mit Patienten und Patientinnen, die „einen massiven Leidensdruck“ hätten, gerade bei chronischen Wunden mit Wundgeruch, mit starker Exsudation und erheblicher Pflegebedürftigkeit. „Da geht es darum, Lebensqualität und Wohlbefinden zu ermöglichen“, so die Expertin. Das sei auch ein medizinischer Aspekt zur Heilung einer Wunde, dieser sei aber aus dem alltäglichen pflegerischen Geschehen nicht immer messbar. Als Beispiele nannte sie das Sicherstellen von Hygiene für die Versorgungsprodukte, den Kontakt zu Ärzten und Ärztinnen oder Hinweise zur Ernährung. Außerdem könne es mit guter Wundbehandlung und -produkten gelingen, beispielsweise für Palliativpatienten und -patientinnen in den letzten Lebenstagen die Lebensqualität zu verbessern. Nicht nur für diese Fälle, sondern auch bei der Infektionsbekämpfung sei die Wundheilung manchmal überhaupt nicht mehr das Ziel, da diese in einigen Fällen aufgrund der Multimorbidität nicht mehr möglich sei. Die realen Lebensumstände müssten daher in Studien berücksichtigt werden.
Rechtsexperte Dr. Christian Stallberg von NOVACOS Rechtsanwälte in Düsseldorf schilderte als grundlegendes Problem der Nutzenbewertung für die „sonstigen Produkte zur Wundbehandlung“, dass sich der Gesetzgeber keine Gedanken über Evidenz gemacht habe. Es seien Produkte aus dem Leistungskatalog politisch motiviert und mit Blick auf Kosteneinsparungen herausgenommen worden. Das sei jedoch bei dieser Produktkategorie problematisch, insbesondere beim Festlegen des Evidenz-Nachweises. Und auch das Beratungsrecht helfe nicht, da es erst 2023 eingeführt wurde und noch nicht einmal in Anwendung sei, der Leistungskatalog aber schon im Dezember 2024 für die betroffenen Produkte geschlossen werde. „Die Hersteller haben gar keine Chance mehr, den Nutzen vor dem G-BA nachzuweisen“, so Stallberg. Hinzu komme, dass es, anders als beim Beratungsrecht für Arzneimittel im sogenannten AMNOG-Verfahren, hier nicht um den Preis gehe, sondern um die Existenz von Produkten, die auch teilweise schon länger auf dem Markt Bestand hätten. Die bisherige Erfahrung sei, dass die Anträge wegen des Evidenzthemas „im Sand verliefen“. Es sei darüber hinaus fraglich, ob diese Kriterien des G-BA aus juristischer Sicht vertretbar und gerechtfertigt seien. Stallberg sprach auch an, dass in manchen Fällen nicht geklärt sei, was überhaupt ein Verbandmittel ist. Es werde unterstellt, dass dies klar sei. Tatsächlich gebe es aber „extreme Abgrenzungsprobleme“ in der Praxis. Manche Hersteller hätten sich nur als „Notnagel“ auf das G-BA-Verfahren eingelassen, um im Erstattungssystem zu bleiben. Als eine denkbare Lösung nannte Stallberg eine verpflichtende, anwendungsbegleitende Datenerhebung für die betroffenen Produkte mit „Real-World-Daten“ und Registerdaten über einen bestimmten Zeitraum, mit denen dann die Evidenz belegt werden könnte. Dazu könnten die Bestandsprodukte schon vorweg in den Leistungskatalog, der Anlage V der Arzneimittel-Richtlinie des G-BA, aufgenommen werden. Auch ein Nachreichen der Hersteller in einem klar definierten Zeitraum des Nutzennachweises wäre aus seiner Sicht denkbar, wenn die Evidenzkriterien bis dahin geklärt seien.
Wundversorgung der Zukunft mit KI-Unterstützung
Im zweiten Teil des Wunddialogs standen die Themen Versorgungs- und Patienten-Relevanz sowie Künstliche Intelligenz (KI) im Mittelpunkt.
Dr. Siiri Ann Doka, Leiterin des Referats Gesundheits- und Pflegepolitik der BAG SELBSTHILFE, schilderte einige Probleme aus Patientensicht, die die Bundesarbeitsgemeinschaft von ihren 120 Mitgliedsverbänden erhalte. Ein Hauptproblem sei, dass das Entlassungsmanagement in Kliniken nicht gut funktioniere. Dies sei ein generelles Problem, das nicht nur die Wundversorgung betreffe und zu zusätzlichen Schwierigkeiten führe sowie die Versorgung verschlechtere. Bei der Wundversorgung seien immer wieder wichtige Vorinformationen über die Patienten und Patientinnen und ihre Behandlung und Medikation nicht vorhanden, die von ambulanten Pflegediensten übernommen werden. Pflegedienste würden deshalb beispielsweise am Freitag keine Patienten und Patientinnen aufnehmen, weil häufig „vieles fehlt, was für die Versorgung notwendig ist“. Zudem werde berichtet, dass Wundmanager und -managerinnen in den Krankenhäusern nicht immer durchgehend gut qualifiziert seien. Häufig gebe es Probleme bei der Zu- und Einweisung in Wundzentren, sodass die Option einer fachgerechten Wundversorgung gar nicht diskutiert würde – etwa weil Patienten und Patientinnen mit einem diabetischen Fußsyndrom direkt in die Chirurgie geschickt würden, statt in ein spezialisiertes Wundzentrum. Besonders auf dem Land gebe es immer weniger Wundzentren, sodass die Betroffenen sehr weit fahren müssten oder unzureichend versorgt würden. Strukturierte Behandlungsprogramme (Disease-Management-Programme, kurz DMP) würden in der Prävention oft auch von Ärzten und Ärztinnen nicht ordentlich umgesetzt. Die Selbsthilfe plädiere daher unter anderem für Patienten- und Patientinnen-Quittungen, um Behandlungen wie die Inspektion des Fußes sicherzustellen. Beim entfallen bestimmter Produkte aus der Versorgung befürchte sie eine „erhebliche Verwirrung“ bei Patienten, Patientinnen und Versorgern.
Steffi Nawrath vom BVMed-Mitgliedsunternehmen Paul Hartmann, Sprecherin des BVMed-Fachbereichs Wundversorgung, betonte, dass sich die Hersteller eine gute Versorgung der Patienten und Patientinnen mit deren Produkten wünschten. Die Rahmenempfehlung zur spezialisierten Wundversorgung (basierend auf der Häusliche Krankenpflege-Richtlinie, HKP-RL des G-BA) von Anfang 2022 habe bei den Pflegediensten, den Leistungserbringern und einigen Krankenkassen zu Verunsicherung und Fehlern geführt. In den meisten Bundesländern sei diese – mit Ausnahme Sachsens – vertraglich noch nicht umgesetzt. Daher sei für potenzielle spezialisierte Pflegedienste eine Aufwand-Nutzen-Abschätzung nicht möglich. Konkret sei es auch angesichts des Personalmangels in der Pflege „falsch gedacht“, dass die Spezialisten und Spezialistinnen tatsächlich jeden Verbandwechsel machen müssten. Hinzu komme, dass es auch in anderen Bereichen der Gesundheitsversorgung spezialisierte Pflegekräfte gibt, die eingebunden werden könnten. Auch bei der politisch gewollten Entlastung durch stärkere Digitalisierung sei der Pflegebereich nicht berücksichtigt worden, wie etwa durch telepflegerische Anwendungen. Dort gebe es keine Gesetzesideen, diese zu erbringen und abzurechnen, um Versorgungsprobleme zu lösen. Auch über die Nutzung Künstlicher Intelligenz sollte nachgedacht werden, da sie helfen könnte, bestimmte Diagnostiken oder standardisierte Wunddokumentationen durchzuführen.
Inga Hoffmann-Tischner schilderte, dass sie in ihren Unternehmen unter anderem mit Einzelfallentscheiden arbeite, weil sie sich durch Kollektivverträge weder beim Preis noch bei der Versorgung „runterhandeln“ lassen wolle. Zum Verbandwechsel durch spezialisiertes Personal zeigte sie mit ihren Erfahrungen und Zahlen, dass dadurch die Wundheilung gefördert werde. In Kollektivverträgen würden die echten und individuellen Kosten nicht realistisch vergütet.
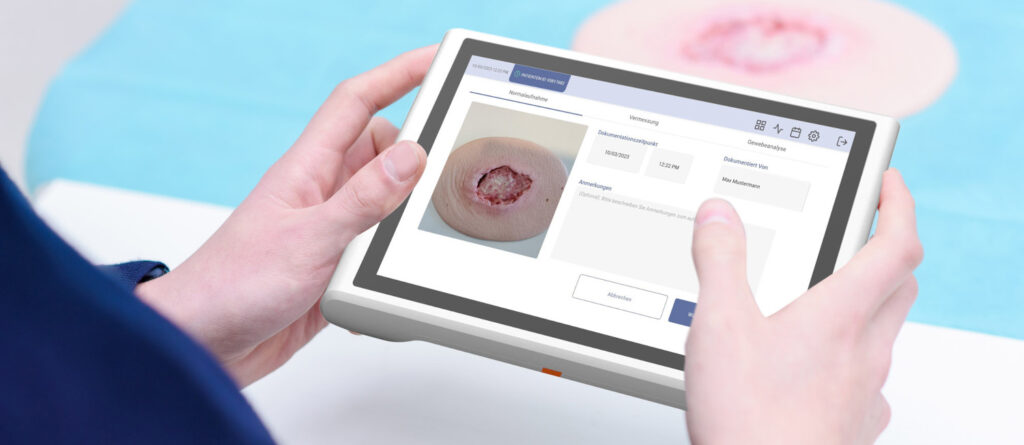
Dr. Dirk Hochlenert, niedergelassener Diabetologe in Köln, stellte die Möglichkeiten der Digitalisierung durch eine Sensor-assistierte Wundtherapie für Menschen mit Diabetes vor. Bei dem Projekt für den Diabetischen Fuß zeichnet ein kleiner Sensor im Entlastungs-Hilfsmittel zur Messung der Feuchtigkeit und der Temperatur Daten dazu auf, wie die Patienten und Patientinnen gelaufen sind und wie der Druck war. Bei zu starker Belastung werde ein Alarm ausgelöst, den die Patienten und Patientinnen mitbekommen und der an die Ärzte und Ärztinnen weitergeleitet wird. Damit würden Betroffene lernen, sich weiter zu bewegen und dabei den Fuß richtig zu belasten. Gleichzeitig würden Ärzte und Ärztinnen realistische Daten über die Bewegung ihrer Patienten und Patientinnen erhalten und damit die Therapie individuell anpassen können. Im Ergebnis habe sich die Wundheilungszeit „dramatisch“ reduziert. Ähnliche Sensoren seien auch für Wunden bei anderen Erkrankungen denkbar. Mit dem System könnten die notwendigen und bisher fehlenden Daten für Effektivität der Kompression oder den Druck bei Dekubitalulzera erhoben werden. Diese effizientere Therapie könne auch für die Kostenträger relevant sein. Insgesamt könne damit ein Fortschritt für die Versorgung erzielt werden. Ein weiteres Projekt versuche mit Hilfe von KI die Dokumentation und Bewertung von Wunden zu unterstützen.
In einem Ausblick auf die Pflege der Zukunft bekräftigte Inga Hoffmann-Tischner, dass die Wundbehandlung nur gemeinsam mit Ärzte und Ärztinnen und Pflegefachpersonen gelingen könne. Sie müsse gezielt und regional unterschiedlich besser organisiert werden. Die Spezialisierung der Pflege sei die Ressource im Gesundheitswesen, mit der auch Krankenhaus-Einweisungen vermieden werden könnten. Sie beschrieb am Beispiel ihres Wundzentrums und des dort vorhandenen Know-hows eines spezialisierten Versorgers, wie die Lebensqualität der Patienten und Patientinnen gesteigert werden könne. Beispielsweise durch eine ganzheitliche Herangehensweise mit Basisdiagnostik, hygienisch korrekten Duschmöglichkeiten sowie einer Hautpflege, die dem Expertenstandard entspricht. Dazu gehörten auch „schnelle Strukturen“, damit das Verbandmaterial bei Bedarf in ausreichender und zweckmäßiger Menge zur Verfügung stehe. Sie sprach sich daher für die Möglichkeit zu Verordnungen durch spezialisierte Pflegfachpersonen aus. Neben einer generalistischen Ausbildung sei dafür Spezialisierung notwendig. Die Krankenbeobachtung und Edukation seien wichtige Bestandteile der Pflege, die Zeit kosteten und damit auch in die Vergütung gehörten. Anhand ihrer Zahlen konnte sie zeigen, dass sie auch chronische Wundpatienten und -patientinnen in die Abheilung bringen könne.
In der Diskussion wurde darauf hingewiesen, dass die Anforderungen an die Pflege in der Vergangenheit so weit heruntergeschraubt wurden, dass sich das Ausbildungsniveau teilweise schlecht entwickelt habe. Auch gebe es keinen Titelschutz und eine völlig zersplitterte sowie uneinheitliche Weiterbildung und Zertifizierung. Eine gewisse Transparenz sei daher durchaus zu rechtfertigen, eine Art von „Checks-and-Balances“ könne auch die Kommunikation untereinander fördern. Mehrfach wurde eine Verkammerung der Pflege wie in anderen Berufen als richtiger Weg beschrieben, damit diese für sich selbst einheitliche Standards und Qualitätskriterien festlegen könne. So vielfältig die chronischen Wunden zugrunde liegenden Indikationen seien, so heterogen sei auch die Landschaft der wundbezogenen Selbsthilfen und Patientenvertretungen. Eine stärkere Vereinigung der betroffenen Patienten und Patientinnen sei daher ebenso bedeutsam für eine qualitätssichere Wundbehandlung.
pi BVMed, 13.02.2024